حمى الضنكDengue Fever
مسميات
أخرى للمرض
الدِّنجِية – الحمى
الدنجية – أبو الركب – الدنج – الدنك – حمى تكسير العظام break bone fever – حمى عدن
Aden fever-
حمى الضنك الوخيمة.
المقدمة
حمى الضنك هي مرض يُنقل
بالبعوض الزاعجة المصرية Aedes aegyptiوينتشر في المناطق الاستوائية وشبه
الاستوائية من العالم. تتسبب حمى الضنك الخفيفة في الإصابة بحمى شديدة وظهور أعراض
شبيهة بأعراض الإنفلونزا. يمكن أن يؤدي أحد أشكال حمى الضنك الشديدة -والمعروف
باسم حمى الضنك النزفية- إلى نزيف وانخفاض مفاجئ في ضغط الدم (صدمة) والوفاة.
وانتقال أحدهم إلى الجسم عن طريق أنثى بعوضة
(الزاعجة المصرية) هو المسبب لحمى الضنك، أو قد ينتقل الفيروس عن طريق بعوضة
الزاعجة المنقطة بالأبيض Ae. albopictus (بعوضة النمر الآسيوي) في حالات نادرة.
حمى الضنك (DENgee) هي مرض مؤلم ومنهك ينقله البعوض وينتج عن أي واحد من فيروسات حمى
الضنك الأربعة وثيقة الصلة. ترتبط هذه الفيروسات بالفيروسات التي
تسبب عدوى غرب النيل والحمى الصفراء.
انتشار
المرض
وتُصاب ملايين الحالات بعدوى
حمى الضنك حول العالم كل عام. وهي أكثر شيوعًا في جنوب شرق آسيا وجزر المحيط الهادئ
الغربية وأمريكا اللاتينية وإفريقيا. ولكن أصبح هذا المرض ينتشر في مناطق جديدة
وفضلاً عن تزايد عدد حالات الإصابة بالمرض في ظل اتساع
رقعة انتشاره بمناطق جديدة، فإنه يسفر عن اندلاع فاشيات انفجارية. وثمة خطر الآن
في أن من المحتمل أن تندلع فاشية لحمى الضنك في أوروبا؛ وقد أُبلغ لأول مرة عن
انتقال المرض محلياً في فرنسا وكرواتيا بعام 2010 وكُشف عن حالات وافدة في 3 بلدان
أوروبية أخرى. وأسفرت في عام 2012 فاشية لحمى الضنك اندلعت في جزر مادييرا
البرتغالية عن الإصابة بأكثر من 2000 حالة، وكُشف عن حالات وافدة في البر
البرتغالي و10 بلدان أخرى في أوروبا. ومن الملاحظ الآن وجود حالات أصيلة كل عام
تقريباً بالكثير من البلدان الأوروبية. وتمثل حمى الضنك فيما بين المسافرين
العائدين من البلدان المنخفضة الدخل وتلك المتوسطة الدخل ثاني أكثر أسباب الإصابة
بالحمى بعد الملاريا.
وما فتأت حمى الضنك تلقي بظلالها الثقيلة في عام
2020 على عدة بلدان إبان ورود تقارير تفيد بزيادة أعداد حالات الإصابة بها في كل
من بنغلاديش والبرازيل وجزر كوك وإكوادور والهند وإندونيسيا وملديف وموريتانيا
ومايوت (الفرنسية) ونيبال وسنغافورة وسري لانكا والسودان وتايلند وتيمور - ليشتي
واليمن.
وشهد عام 2019 الإبلاغ عن أكبر عدد من حالات
الإصابة بحمى الضنك على الإطلاق في العالم، بحيث تأثرت جميع الأقاليم بالمرض
وسُجِّل لأول مرة انتقاله في أفغانستان.
وأبلغ إقليم الأمريكتين لوحده عن 3.1 مليون
حالة، منها أكثر من 25,000 حالة صُنفت على أنها وخيمة. ورغم هذا العدد المثير
للذعر من الحالات، فإن الوفيات الناجمة عنها قلّت عمّا كانت عليه في العام السابق.
يعمل الباحثون على إيجاد
لقاحات لحمى الضنك. أما في الوقت الحالي، فأفضل طريقة لمنع العدوى في المناطق التي
تشيع فيها حمى الضنك هي تجنب لدغات البعوض واتخاذ الخطوات اللازمة للحد من أعداد
البعوض.
بعوضة
الزاعجة المصرية:
- تسمى
أيضًا (الإيدس إيجيبتاي)، وهي بعوضة داكنة اللون، لها علامة بيضاء تحيط
بساقيها تشبه السوار الأبيض ونقط بيضاء على الجسم.
- هذه
البعوضة ليست مسببة المرض الرئيس، بل إنها مجرد وسيلة تقوم بنقل الفيروس من
شخص لآخر.
- يبقى
الفيروس في فترة حضانة مدتها 8-12 يومًا داخل البعوضة حيث تتكاثر داخل أمعاء
البعوضة وتستقر في الغدد اللعابية، لتبدأ بعد ذلك نقل المرض بقية حياتها.
- الصباح
الباكر وقبل غروب الشمس هما فترتا الذروة للدغات البعوض.
- في
كل مرة تحتاج فيها أنثى هذا البعوض إلى الغذاء فإنها تقوم بلدغ عدة أشخاص.
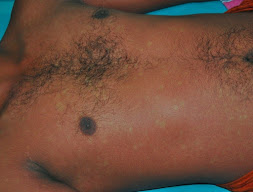
الأعراض
إن حمى الضنك مرض وخيم شبيه بالأنفلونزا وهو
يصيب الرضع وصغار الأطفال والبالغين، ولكنه قلّما يودي بحياة المصاب به. وعادة ما
تدوم أعراض المرض فترة تتراوح بين يومين و7 أيام في أعقاب فترة حضانة تتراوح بين 4
و10 أيام وبعد تعرض الفرد للسع بعوضة مصابة بعدوى المرض. وتصنف منظمة الصحة
العالمية حمى الضنك إلى الفئتين الرئيسيتين التاليتين: حمى الضنك (المصحوبة
بعلامات تحذيرية/ غير المصحوبة بهذه العلامات) وحمى الضنك الوخيمة. وإن التصنيف الفرعي
لحمى الضنك بوصفها مصحوبة بعلامات تحذيرية أو أخرى غير مصحوبة بها معدّ لغرض
مساعدة الممارسين الصحيين على فرز المرضى اللازم إدخالهم إلى المستشفى وضمان
التدقيق في ملاحظة حالتهم والتقليل إلى أدنى حد من خطورة الإصابة بحمى الضنك.
1.
حمى الضنك
ينبغي الاشتباه
في إصابة الفرد بحمى الضنك عندما يُصاب بحمى عالية (40 درجة مئوية/ 104 درجات
فهرنهايت) مصحوبة باثنين من الأعراض التالية خلال المرحلة الحموية:
- صداع شديد
- ألم وراء العينين
- آلام العضلات والمفاصل
- الغثيان
- التقيؤ
- تورم الغدد
- الطفح الجلدي
2.
حمى الضنك الوخيمة
dengue hemorrhagic fever
عادة ما يدخل
المريض ما يسمى بالمرحلة الحرجة في غضون فترة تتراوح بين 3 و7 أيام تعقب ظهور
أعراض المرض عليه. وهي المرحلة التي تنخفض فيها درجة حرارة المريض (إلى ما دون 38
درجة مئوية/ 100 درجة فهرنهايت)، ويمكن أن تظهر عليه علامات تحذيرية مرتبطة
بإصابته بحمى الضنك الوخيمة التي يُحتمل أن تتسب في الإصابة بمضاعفات مميتة ناجمة
عن تسرب البلازما، أو تراكم السوائل، أو ضيق التنفس، أو النزف الشديد، أو قصور
أداء أعضاء الجسم.
وفيما يلي
العلامات التحذيرية التي ينبغي أن يبحث الأطباء عنها:
- ألم شديد في البطن
- التقيؤ المستمر
- التنفس السريع
- نزيف اللثة
- الإجهاد
- الأرق
- وجود دم في القيء.
وإذا أبدى
المريض هذه الأعراض أثناء المرحلة الحرجة من المرض، فإنه لا غنى عن التدقيق في
ملاحظة حالته خلال الساعات التالية التي تتراوح بين 24 و48 ساعة لكي يتسنى تزويده
بالرعاية الطبية اللازمة تلافياً لإصابته بمضاعفات وخطورة تعرضه للوفاة.
التشخيص
بالإمكان
الاستعانة بعدة أساليب لتشخيص عدوى فيروس حمى الضنك، ومنها الاختبارات الفيروسية
(التي تكشف مباشرة عن عناصر الفيروس) والاختبارات المصلية التي تكشف عن المكونات
المناعية المشتقة من الإنسان والتي تُولّد استجابة للفيروس. ورهناً بوقت ظهور
أعراض المرض على المريض، فإن تطبيق أساليب التشخيص المختلفة قد يكون أنسب أو أقل
ملاءمة. ولابد من فحص ما يُجمع من عينات من المرضى خلال الأسبوع الأول من ظهور
الاعتلال بواسطة أساليب الاختبار المصلية وتلك الفيروسية على حد سواء (اختبار
تفاعل البوليميراز التنسخي العكسي المتسلسل).
·
الطرق
الفيروسية
قد يتم عزل الفيروس من الدم خلال الأيام القليلة
الأولى من الإصابة. تتوفر طرق مختلفة للنسخ العكسي - تفاعل البوليميراز المتسلسل
(RT – PCR). بشكل عام ، تعتبر فحوصات RT-PCR حساسة ، ولكنها تتطلب معدات متخصصة وتدريبًا تقنيًا للموظفين الذين يقومون
بتنفيذ الاختبار ، وبالتالي فهي ليست متاحة دائمًا في جميع المرافق الطبية. يمكن
أيضًا استخدام منتجات RT-PCR المأخوذة من العينات السريرية في التنميط الجيني للفيروس ، مما يسمح بإجراء
مقارنات مع عينات الفيروس من مصادر جغرافية مختلفة.
يمكن أيضًا اكتشاف الفيروس عن طريق اختبار
بروتين ينتجه الفيروس ، يسمى NS1. هناك
اختبارات تشخيصية سريعة منتجة تجارياً لهذا الغرض ، لأن الأمر يستغرق 20 دقيقة فقط
لتحديد النتيجة ، ولا يتطلب الاختبار تقنيات أو معدات معملية متخصصة.
· الطرق المصلية
قد تؤكد الطرق المصلية ، مثل مقايسات الممتز
المناعي المرتبط بالإنزيم (ELISA) ، وجود عدوى حديثة
أو سابقة ، مع الكشف عن الأجسام المضادة IgM و IgG المضادة لحمى الضنك. يمكن اكتشاف الأجسام المضادة IgM بعد أسبوع تقريبًا من
الإصابة وتصل إلى أعلى مستوياتها في 2 إلى 4 أسابيع بعد ظهور المرض. تظل قابلة للاكتشاف لمدة 3 أشهر. يدل وجود IgM على وجود عدوى DENV حديثة. تستغرق مستويات الأجسام المضادة IgG وقتًا أطول في التطور من
IgM
، لكن IgG
يظل في الجسم لسنوات. يشير وجود IgG إلى وجود عدوى سابقة.
المسبب
المرضي
تحدث الإصابة بحمى الضنك بسبب أي نوع من أنواع
فيروسات حمى الضنك الأربعة(DENV-1 وDENV-2 وDENV-3 وDENV-4). ولا يمكنك التقاط عدوى حمى الضنك من شخص مصاب. وذلك لأنها تنتقل عن
طريق لدغات البعوض.
فيروس حمى الضنك (DENV) هو فيروس RNA فردي بسيط نسبيًا موجب الاتجاه يبلغ قطره 50 نانومتر وله ثلاثة بروتينات هيكلية بروتين قفيصة (C) وبروتين غشاء أولي (prM) وبروتين مغلف (E) وسبعة غير- البروتينات الهيكلية (NS1 و NS2A و NS2B و NS3 و NS4A و NS4B و NS5). هناك أربعة أنماط مصلية متميزة (DENV 1-4) والعديد من الأنماط الجينية داخل كل نمط
ويكثر انتشار نوعي البعوض الذي يتسبب غالبًا في
نقل فيروسات الضنك في أماكن إقامة الإنسان وما حولها. عندما تلدغ البعوضة شخصًا
مصابًا بحمى الضنك، ينتقل الفيروس إلى البعوضة. وبعد ذلك، عندما تلدغ البعوضة
المصابة شخصًا آخر، يدخل الفيروس مجرى دم هذا الشخص ويسبب العدوى.
وبعد أن تتعافى من حمى الضنك، ستتكوّن لديك مدى الحياة ضد نوع الفيروس الذي أصابك، لكن ليس ضد الأنواع الثلاثة الأخرى
لفيروسات حمى الضنك. وهذا يعني أنك قد تصاب مجددًا في المستقبل بأحد الأنواع
الثلاثة الأخرى للفيروس. ويزيد خطر إصابتك بحمى الضنك الشديدة إذا أُصِبت بحمى
الضنك للمرة الثانية أو الثالثة أو الرابعة.
انتقال
المرض
1.
انتقاله من البعوض إلى الإنسان
يُنقل الفيروس إلى الإنسان بواسطة لدغات أناث
البعوض الحاملة لعدواه، وهي أساساً من جنس الزاعجة المصرية. وثمة أنواع أخرى تنتمي
إلى جنس البعوض الزاعج بإمكانها أيضاً أن تقوم مقام نواقل المرض، ولكن إسهامها في
نقله يعد ثانوياً مقارنة بالزاعجة المصرية.
وبعد أن تتغذى البعوضة على دم شخص مصاب بعدوى
فيروس حمى الضنك، فإن الفيروس يتكاثر في معدتها الوسطى قبل أن ينشر في أنسجتها
الثانوية، بما فيها الغدد اللعابية. ويُسمى الوقت الذي تستغرقه البعوضة انطلاقاً
من تناولها للفيروس وحتى نقلها له فعلياً إلى مضيف جديد بفترة الحضانة الخارجية.
وتستغرق هذه الفترة ما يتراوح بين 8 أيام و12 يوماً تقريباً في حال تراوحت درجة
حرارة المحيط بين 25 و28 درجة مئوية. ولا تتأثر الاختلافات في فترة الحضانة الخارجية
بدرجة حرارة المحيط فحسب النمط الجيني للفيروس وتركيزات الفيروس
الأولية التي يمكن أن تغير أيضاً الوقت
الذي تستغرقه البعوضة في نقله. وبمجرد أن تصبح البعوضة معدية، فإنها تغدو قادرة
على نقل الفيروس طوال الفترة المتبقية من حياتها.
2.
انتقاله من الإنسان إلى البعوض
يمكن أن يصاب البعوض بعدوى مرض حمى الضنك من
الأشخاص الذين يحملون فيروسه في دمهم. وهذا الشخص يمكن أن يكون مصاباً بعدوى حمى
الضنك المصحوبة بأعراض، أو آخر لم يُصب بعدُ بعدواها المصحوبة بها، ولكن لا يُستثنى
من ذلك أيضاً من لا يبدون علامات الإصابة باعتلالات المرض (المصابون بعدواه غير
المصحوبة بأعراض).
ويمكن أن تُنقل العدوى من الإنسان إلى البعوض
قبل يومين من ظهور أعراض الاعتلال على الشخص ، وبعد يومين من زوال الحمى عنه.
وترتبط خطورة إصابة البعوضة بعدوى المرض
ارتباطاً إيجابياً بارتفاع معدل وجود الفيروس في دم المريض وارتفاع درجة حرارة
جسمه؛ وبخلاف ذلك، فإن ارتفاع مستويات أضداد فيروس حمى الضنك تحديداً في الدم
يرتبط بانخفاض خطورة إصابة البعوضة بعدوى المرض. ويكون الفيروس موجوداً في دم معظم
الناس لمدة تتراوح بين 4 و5 أيام، ولكن وجوده يمكن أن يطول ليبلغ مدة تصل إلى 12
يوماً.
3.
طرق الانتقال الأخرى
تعتمد طريقة الانتقال الرئيسية لفيروس حمى الضنك
بين بني البشر على حشرات البعوض بوصفها من نواقله. ولكن ثمة بينات تثبت إمكانية
نقل الفيروس من الأم (الحامل إلى طفلها)، بينما تبدو معدلات انتقال الفيروس
عمودياً منخفضة، نظراً إلى ارتباط خطورة انتقاله بهذه الطريقة على ما يبدو بتوقيت
عدوى الإصابة بحمى الضنك أثناء الحمل . وفي حال كانت الأم مصابة فعلاً بعدوى فيروس
حمى الضنك أثناء الحمل، فإن طفلها قد يعاني من ولادته قبل أوانه ومن انخفاض وزنه
عند الولادة ومن تعرضه للضائقة الجنينية.
4.
آلية جديدة لانتقال عدوى الفيروس" لا يمكن استبعاد وجود انتقال
العدوى بالاتصال الجنسي في الدول التي تنتشر فيها حمى الضنك بشكل واسع.
إيكولوجيا
نواقل المرض
إن بعوضة الزاعجة المصرية هي الناقل الرئيسي
لحمى الضنك، وتتغذى البعوضة أثناء النهار؛ وتصل فترات لسعها إلى ذروتها في
مطلع الصباح وفي المساء قبل الغسق. وتلسع أنثى بعوض الزاعجة المصرية عدة أشخاص بين
كل فترتين تضع فيها بيوضها. وبمجرد وضعها لبيوضها، فإن بإمكان هذه البيوض أن تبقى
حية لعدة أشهر وتفقس عند ملامستها للمياه.
أما الزاعجة المرقطة فهي ناقل ثانوي لحمى الضنك
في آسيا، وهي تنتشر في أكثر من 32 ولاية بالولايات المتحدة الأمريكية وأكثر من 25
بلداً واقعاً بالإقليم الأوروبي، وذلك أساساً بسبب التجارة الدولية بالإطارات
المستعملة (موئل تكاثر البعوض) والسلع الأخرى (مثل نبات خيزران الحظ). وتتسم
الزاعجة المرقطة بقدرتها العالية على الـتأقلم، ويُعزى انتشارها على نطاق جغرافي
واسع إلى قدرتها على تحمل درجات الحرارة المنخفضة، سواء كانت بيضة أم بعوضة بالغة.
ويُنسب عدد محدود من الفاشيات المندلعة إلى هذه الزاعجة المرقطة بوصفها الناقل
الرئيسي لفيروس حمى الضنك فيها، وذلك بالحالات التي لا تكون فيها الزاعجة المصرية
موجودة أو موجودة بأعداد منخفضة
دوره
حياه البعوضة الزاعجة المصرية :
4 مراحل
من الزاعجة المصرية
تحتاج بعوضة Aedes
aegypti إلى كل من الماء
والأرض للبقاء على قيد الحياة إذا كانت دورة حياتها في المرحلة المائية تشمل البيض
واليرقات والعذارى وفي المرحلة الأرضية ، يمكن للبعوض أن ينقل حمى الضنك عندما
يلدغ البشر.
المراحل الأربع من حياة البعوض هي:
1 - بيضة
تضع أنثى الزاعجة بيضها في المياه
الراكدة أو على حافة بقعة قد تبتل في النهاية. إنهم يفضلون إيداع بيضهم في حاويات
يمكن أن تتراكم فيها المياه ، ولكن فوق خط المياه مباشرةً ، مثل حواف الدلاء
والأحواض وعلب القمامة وأحواض السباحة غير المعالجة بالكلور وصندوق المياه
المفتوحة و البراميل والأطباق من النباتات
، على سبيل المثال.
تضع الأنثى أحيانًا بيضها في الماء ، لكنها
غالبًا ما تفضل وضع البيض بالقرب من خط الماء لضمان نمو بعوض جديد بعد أشهر ، مما
يضمن نمو نسلها وبقائهم على قيد الحياة. في هذه المرحلة تكون البعوضة أكثر مقاومة
، والطريقة الوحيدة للتخلص منها هي غسل المكان بالماء والصابون ، باستخدام زجاجة
صغيرة لتنظيف المكان. للتأكد من إتلاف البيضة ، يمكنك إضافة القليل من الكلور إلى
الماء أثناء تنظيف الحاوية.
2 - اليرقة
عند ملامستها للماء ، تتحول البويضة إلى يرقة
خلال يومين أو ثلاثة أيام فقط وتكون هذه اليرقات نشطة للغاية وتتحرك في الماء ،
ويمكن التعرف عليها بسهولة. على الرغم من أن البعوض يفضل المياه النظيفة للتكاثر ،
إلا أنه يمكن أن يتطور حتى في المياه المتسخة ومياه الصرف الصحي المنزلية ويتغذى
على الكائنات الأولية والبكتيريا والفطريات الموجودة في هذه المياه. خلال هذه
المرحلة تتكون اليرقة من 4 مراحل من تطورها ، حيث يزداد حجمها.
خادرة Advertisement
في حوالي 7 إلى 10 أيام تتحول اليرقة إلى خادرة
وتتخذ شكل فاصلة وهذه المرحلة أقصر وتستمر يومين فقط ، حتى تصبح البعوضة جاهزة
للولادة. إنهم لا يأكلون في هذه المرحلة ، بل يتنفسون ويتحركون كثيرًا.
البعوض البالغ
تتحول الخادرة إلى بعوضة وتخرج من
"شرنقتها" وتكون جاهزة للطيران وتحتاج إلى إطعام. عادة ما يتغذى بعوض
الزاعجة المصرية على الفواكه والعصائر من بعض الخضروات ، ولكن بعد الجماع
، تحتاج الأنثى إلى الدم لتنضج بيضها. بعد أن تتغذى على الدم في 3 أيام تضع بيضها.
متوسط عمر البعوض البالغ 30 يومًا وخلال هذه الفترة يمكن لكل أنثى أن تضع حوالي
3000 بيضة.
يمكن أن تستمر هذه المراحل الأربع من 5 إلى 10
أيام ، وكلما ارتفعت درجة الحرارة في البيئة ، زادت سرعة تطور البعوض وأصبح جاهزًا
للعض. يمكن أن تحدث لدغة بعوضة Aedes aegypti في أي وقت من اليوم ، إلا أن البعوضة تتجنب أشعة الشمس القوية
والأماكن الخارجية ، وتفضل الظل ولكنها عادة ما تلدغ في الصباح أو في وقت متأخر
بعد الظهر والمساء بين الساعة 7:00 و 10 صباحًا وبين 16:00 و 19: 00.
كيف تتكاثر
يحدث تكاثر بعوضة حمى الضنك من خلال الجماع بين
الذكر والأنثى. يمكن أن يحدث التزاوج أثناء الطيران أو على سطح مستو. بعد ذلك ، من
أجل نضوج بيضها ، تحتاج الأنثى إلى دم بشري أو حيواني يوفر العناصر الغذائية
اللازمة لنمو البيض.
تضع الأنثى بيضها شيئًا فشيئًا ، وتكدسها في
أماكن مختلفة. لقد لوحظ بالفعل أن الأنثى يمكن أن تضع بيضة واحدة أو بيضتين فقط في
مكان واحد ، وتودع البقية في عدة أماكن أخرى ، على مسافة تزيد عن كيلومتر واحد.
يشير هذا إلى أنه عندما لا تجد الأنثى مكانًا مناسبًا لوضع بيضها ، يمكنها الطيران
لمسافات طويلة بحثًا عن البيئة المثالية ، مما يؤدي إلى انتشار المرض.
عوامل
الخطر
تكون معرضًا بشكل كبير لخطر الإصابة بحمى الضنك
أو نوع آخر من المرض أكثر حدة في الحالات الآتية:
- العيش
في المناطق الاستوائية أو السفر إليها. إن وجودك في المناطق الاستوائية
وشبه الاستوائية يزيد من خطر تعرضك للإصابة بالفيروس الذي يتسبب في حمى
الضنك. خاصة المناطق مرتفعة الخطورة وتشمل جنوب شرق آسيا وجزر المحيط الهادئ
الغربية وأمريكا اللاتينية وإفريقيا.
- الإصابة
بحمى الضنك من قبل. تزيد الإصابة السابقة بفيروس حمى الضنك من خطر
الإصابة بأعراض شديدة في حالة الإصابة بالحمى مرة أخرى.
يمكن أن تصيب حمى الضنك أي شخص. ومع ذلك ، هناك خطر أكبر للإصابة بأعراض ومضاعفات شديدة للأشخاص في
الحالات التالية
· الأطفال وكبار السن
· النساء الحوامل
· الأشخاص المصابون بقرحة المعدة
· النساء في فترة الحيض أو اللاتي يعانين
من نزيف مهبلي غير طبيعي
· أولئك الذين يعانون بسهولة من انحلال
الدم أو أي مشكلة أخرى تتعلق بالهيموجلوبين غير الطبيعي
· الأشخاص المصابون بأمراض القلب الخلقية
· الأشخاص الذين يعانون من أمراض مزمنة
مثل السكري أو ارتفاع ضغط الدم أو الربو أو أمراض القلب الإقفارية أو الفشل الكلوي
أو تليف الكبد.
· الأشخاص الذين يتناولون أدوية الكورتيكوستيرويد أو مضادات الالتهاب غير الستيرويدية
الوقاية
1.
اللقاح
تم ترخيص أول لقاح لحمى الضنك ، Dengvaxia®
(CYD-TDV) الذي طورته شركة Sanofi Pasteur في ديسمبر 2015 وتمت الموافقة
عليه الآن من قبل السلطات التنظيمية في حوالي 20 دولة. في نوفمبر 2017 ، تم إصدار نتائج تحليل إضافي لتحديد الحالة المصلية بأثر رجعي في
وقت التطعيم. أظهر التحليل أن المجموعة الفرعية من
المشاركين في التجربة الذين تم استنتاج أنهم سلبيون في وقت التطعيم الأول كانوا
أكثر عرضة للإصابة بحمى الضنك الشديدة والاستشفاء من حمى الضنك مقارنة بالمشاركين
غير الملقحين. على هذا النحو ، يستهدف استخدام اللقاح
الأشخاص الذين يعيشون في المناطق الموبوءة ، والذين تتراوح أعمارهم بين 9 و 45 عامًا ، والذين سبق أن أصيبوا بفيروس
حمى الضنك مرة واحدة على الأقل.
1.
الوقاية من لدغات البعوض
تؤكد منظمة الصحة العالمية أن اللقاح وحده ليس
أداة فعالة في تخفيف حمى الضنك في المناطق التي يشيع فيها المرض. ولا تزال الوقاية
من لدغات البعوض والسيطرة على أعداد البعوض من الطرق الأساسية لمنع انتشار حمى
الضنك.
إذا كنت تعيش في منطقة تنتشر فيها حمى الضنك أو
تسافر إليها، فقد تساعدك هذه الإرشادات على تقليل مخاطر لدغات البعوض:
- ابقَ
في أماكن إقامة مكيفة أو محكمة الإغلاق. يزيد نشاط البعوض الذي يحمل
فيروسات حمى الضنك في الفترة من الفجر حتى الغسق، لكن يمكنه أيضًا اللدغ
أثناء الليل.
- ارتدِ
ملابس واقية. عندما تذهب إلى مناطق مليئة بالبعوض، ارتدِ قميصًا بأكمام
طويلة وسراويل طويلة وجوارب وأحذية.
- استخدم
طاردًا للبعوض. يمكنك وضع البيرمثرين على الملابس والأحذية ومعدات
التخييم والناموسيات. ويمكنك أيضًا شراء ملابس تحتوي على بيرمثرين بالفعل
بداخلها. للحفاظ على سلامة جلدك، استعمل طاردًا يحتوي على مركب ثنائي إيثيل
تولواميد بتركيز نسبته 10% على الأقل.
- قلل
أماكن تكاثر البعوض. يعيش البعوض الذي يحمل فيروس حمى الضنك عادة داخل
البيوت وحولها، ويتكاثر في الماء الراكد الذي يمكن أن تتجمع فيه أشياء مثل
إطارات السيارات المستعملة. يمكنك المساعدة على تقليل أعداد البعوض عن طريق
القضاء على أماكن التكاثر التي يضع البعض فيها. أفرغ الحاويات التي تحتفظ
بالماء الراكد مثل حاويات النباتات وأطباق الحيوانات والمزهريات ونظفها مرة
واحدة على الأقل في الأسبوع. أبقِ حاويات الماء الراكد مغطاة بين كل مرة
تنظيف والتي تليها.
2.
الوقاية من تكاثر البعوض بواسطة ما يلي:
- منع
البعوض من الوصول إلى موائل وضع البيوض عن طريق اتخاذ تدابير لإدارة البيئة
وتعديلها؛
- التخلص
من النفايات الصلبة كما ينبغي وإزالة الموائل التي هي من صنع الإنسان والتي
يمكن أن تتجمع فيها المياه؛
- تغطية
حاويات تخزين المياه المنزلية وتفريغها وتنظيفها أسبوعياً؛
- استعمال
مبيدات الحشرات المناسبة في الحاويات الخارجية لتخزين المياه؛
3.
إشراك المجتمع المحلي:
- تثقيف
المجتمع المحلي بمخاطر الأمراض المنقولة بواسطة البعوض؛
- التشارك
في العمل مع المجتمع المحلي لتحسين مشاركة الأفراد وتعبئة طاقاتهم من أجل
مكافحة نواقل المرض بشكل مستدام؛
4.
مكافحة نواقل المرض بطريقة تفاعلية:
- يجوز
أن تلجأ السلطات الصحية إلى اتخاذ تدابير لمكافحة نواقل المرض أثناء
الطوارئ، من قبيل استعمال مبيدات الحشرات لرش الأماكن أثناء اندلاع
الفاشيات؛
العلاج
لا
يوجد علاج محدد لحمى الضنك.
ويمكن
تناول خافضات الحرارة ومسكنات الألم لمكافحة أعراض أوجاع العضلات والآلام والحمى.
- لعل الأسيتامينوفين أو
الباراسيتامول من أفضل الخيارات المتاحة لعلاج تلك الأعراض.
- لابد من تجنب تناول مضادات
الالتهابات غير الستيرويدية، مثل الإيبوبروفين والأسبرين. لأن تلك الأدوية
المضادة للالتهابات تحدث فعلها عن طريق ترقيق صفائح الدم وقد تتسبب في تفاقم
عملية التكهن بالمرض في ساق الإصابة بهذا الداء المقترن بخطورة تعرض المصاب
به للنزيف.
وبالنسبة
إلى حمى الضنك الوخيمة، فإن بالإمكان إنقاذ الأرواح من ويلاتها بفضل الرعاية
الطبية المقدمة على يد الأطباء والممرضين من ذوي الخبرة بتبعات المرض ومراحل تطوره
- بحيث تقلل هذه الرعاية معدلات الوفيات من نسبة تزيد على 20% إلى أقل من 1%. ولا
يُستغنى عن صون حجم سوائل جسم المريض المصاب بحمى الضنك الوخيمة في إطار تزويده
بالرعاية. وينبغي أن يسعى المرضى المصابون بحمى الضنك إلى الحصول على المشورة
الطبية عند إبدائهم لعلامات تحذيرية من المرض.
آلية
حدوث المرض
عندما يحمل البعوض فيروس الضنك وتلدغ الإنسان،
يدخل الفيروس الجلد مع لعاب البعوضة. يرتبط الفيروس بكريات الدم البيض ويدخلها ثم يتكاثر داخل الخلية وهي تنتقل خلال الجسم. تستجب الكريات
البيض لهذه العدوى وتنتج بروتينات مثل السيتوكينات والإنترفيرونات المسؤولة عن كثير من الأعراض مثل الحمى والأعراض الشبيهة بالنزلة
الوافدة والآلام الشديدة.
يزداد إنتاج الفيروس داخل الجسم بشدة في حالات
العدوى الشديدة، ويمكن أن يصاب أعضاء أخرى من الجسم مثل الكبد ونخاع العظم.
تتسرب السوائل من مجرى الدم خلال
الأوعية الدموية الدقيقة نحو تجاويف الجسم بسبب النفاذية الوعائية.
نتيجة لذلك، سيجري دم أقل في الأوعية
الدموية وينخفض ضغط الدم ولا يمكن إيصال
كمية من الدم إلى الأعضاء الحيوية. بالإضافة لذلك، فإن عجز نخاع العظم بسبب
عدوى الخلايا السدوية يؤدي إلى نقص في عدد الصفيحات الضرورية في تخثر الدم، مما يؤدي إلى زيادة خطر الإصابة بنزف، وهو
أهم مضاعفات حمى الضنك
تكاثر
الفيروس
عندما يدخل الفيروس عبر الجلد يرتبط بخلايا لانغرهانس وهي مجموعة من الخلايا المتغصنة في الجلد تتعرف على العوامل الممرضة يدخل الفيروس إلى الخلية عن طريق الارتباط بين بروتين الفيروس والبروتينات الغشائية على خلايا لانغرهانس، وخصوصا لكتينات نوع ج التي تدعى كتلة التمايز 209 ولكتين نوع ج عائلة 5
عضو أ ومستقبل مانوز
، وهو مستقبل غير محدد
للأجسام الغريبة في الخلايا المتغصنة، فيبدو أنه النقطة الرئيسية للدخول. تنتقل الخلايا المتغصنة إلى أقرب عقدة لمفاوية.
في هذه الأثناء، يستنسخ جينوم الفيروس
في الحويصلات المرتبطة بالغشاء على الشبكة الهيولية الباطنة للخلية، حيث يقوم الجهاز المختص بإنتاج البروتين في الخلية بإنتاج
بروتينات الفيروس التي تقوم بتكاثر الحمض النووي الريبوزي للفيروس للبدء بتكوين جزيئات الفيروس. تُنقل جزيئات الفيروس غير
الناضجة إلى جهاز
غولجي، وهو جزء الخلية
التي تستقبل فيه بعض البروتينات سلاسل السكريات الضرورية البروتين السكري.
تتبرعم الفيروسات الناضجة على سطح
الخلية المصابة بالعدوى وتطلق بعملية الإخراج الخلوي.
وبذلك تكون قادرة على دخول كريات الدم
البيض الأخرى مثل الخلايا الوحيدة والخلايا الأكولة الكبيرة.
يعد إنتاج الإنترفيرون هو التفاعل الأولي في الخلايا المصابة بالعدوى، والإنترفيرون
هو سيتوكين يرفع عدد الدفاعات ضد العدوى الفيروسية من خلال المناعة الطبيعية بواسطة زيادة إنتاج مجموعة كبيرة من البروتينات بوساطة سبيل
إشارات جاك-ستات. يبدو أن بعض
الأنماط الوراثية لفيروس حُمّى الضنك لديها آليات لتبطئ هذه العملية. كذلك يفعّل
الإنترفيرون الجهاز المناعي التكيفي الذي يؤدي إلى توليد أجسام
مضادة للفيروس بالإضافة للخلايا التائية التي تهاجم الخلايا المصابة بعدوى الفيروس مباشرة. تتولد أجسام
مضادة متنوعة، بعضها يرتبط بالقرب من بروتين الفيروس ويستهدفه بواسطة البلعمة وهي عملية التهام بواسطة خلايا متخصصة وتحطيمها، لكن يبدو أن بعضها يرتبط بأقل جودة وعوضا عن ذلك يقوم تسليمه
إلى خلايا بلعميه حيث لا يتدمر الفيروس ولكنه يتكاثر أكثر.